#01 がんの個別化医療 がん検査における問題点 「遺伝子パネル検査の実施時期」
2024.11.02
がんの病理医である西原先生が日本の医療制度について語る本連載、1記事目となる本記事は、がんの個別化医療と遺伝子検査についてです。個別化医療をする上でとても重要な「遺伝子検査」における問題点について深掘りします。
がん医療は個別化医療の時代
以前のがん医療では、がんの診断をする際に、体内のタンパク質の発現を検査する程度にとどまっていました。そして、検査によって判明したがんの種類や進行度に基づいて、全ての患者に同じ治療法を適用する、いわば “一律” の治療というアプローチがとられていたのです。特に、手術では取り除けないような進行がんの患者には、殺細胞性抗がん剤が多く用いられていました。殺細胞性抗がん剤とは、がん細胞の増殖を阻害する薬です。がん細胞に限らずあらゆる細胞を攻撃する薬であり、正常細胞にも影響を及ぼすため、その分副作用も大きいとされています。
しかし現代では、がんの原因を遺伝子レベルで解析することで、より細かくがんを分類しています。これによりそれぞれの患者のがんの原因遺伝子変異に応じた効果的な治療法を用いることができます。
それを実現したのが、遺伝子検査と分子標的薬です。次世代シークエンサーという遺伝子配列を網羅的に調べる機械の実用化により、がんを遺伝子レベルで分類できるようになりました。そして、がんの遺伝子変異に由来する特定の分子にだけ作用する分子標的薬の開発により、それぞれのがん患者により効果的な治療を追求することができるようになったのです。分子標的薬はがん由来の特定の分子のみを攻撃するため、その分効果は大きく副作用が少ないと証明されています。遺伝子検査と分子標的薬を用いる医療は、患者一人ひとりに合った治療法を採用することから「個別化医療」と呼ばれています。昔から使われていた殺細胞性抗がん剤と、遺伝子検査・分子標的薬による個別化医療を組み合わせることで、医療の幅がかなり広がっています。
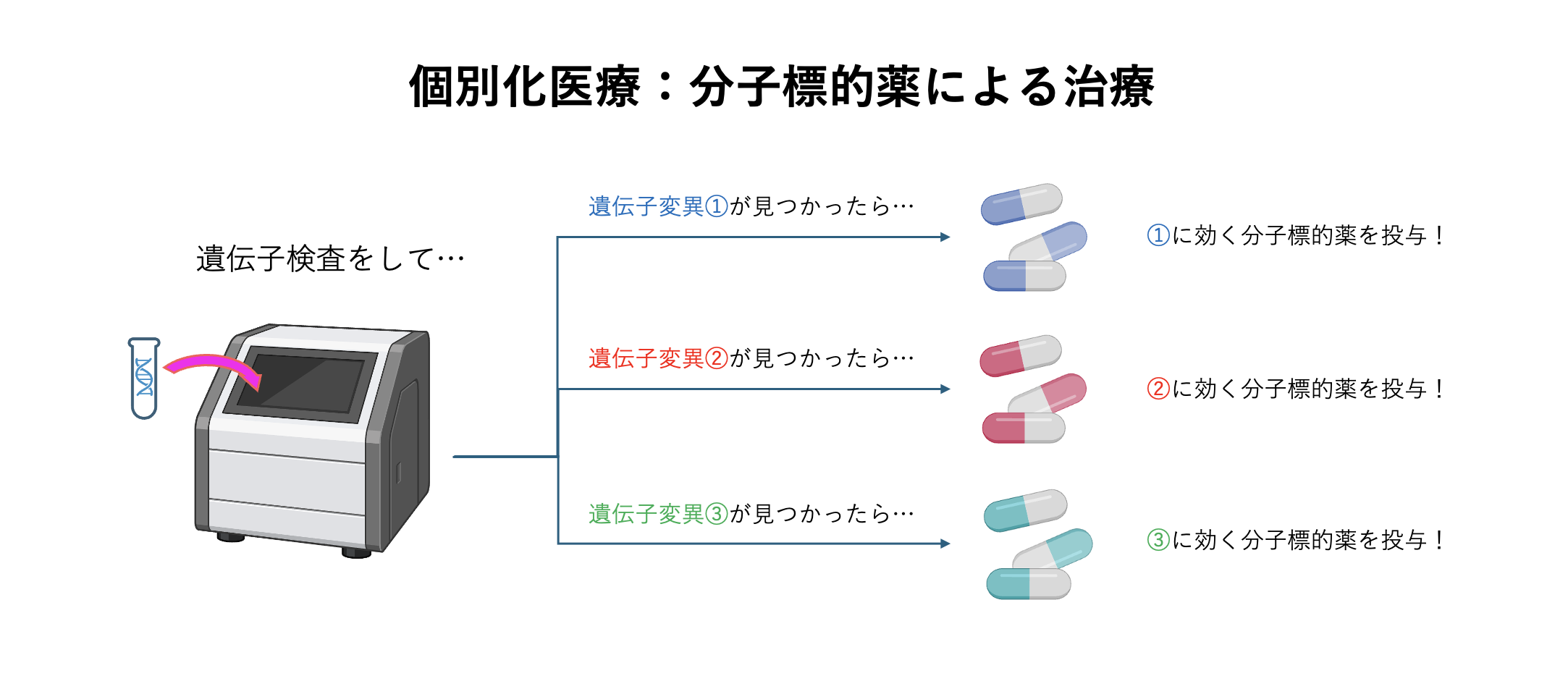
このような医療技術の進歩により、がん患者の生存率は上昇傾向にあります。 “一律” なアプローチではなく、個々の患者に最適な治療を追い求めた努力の賜物と言えるでしょう。
しかし現在の日本においては、医療制度が壁として立ちはだかり、患者が最適な個別化医療を適切なタイミング・適切な値段で受けられなくなっているという現状があるのです。
検査における問題点:「がん遺伝子パネル検査を実施するタイミング」
前述したような遺伝子検査は、今の日本のがん医療の枠組みでは「遺伝子パネル検査」という形で行われています。遺伝子パネル検査は、複数の遺伝子を対象に、どのような遺伝子異常があるのかを調べることができる検査です。複数の遺伝子について異常が起きているかどうかを調べることで、治療の方針(どのような分子標的薬を投与するべきか等)を決めやすくなります。
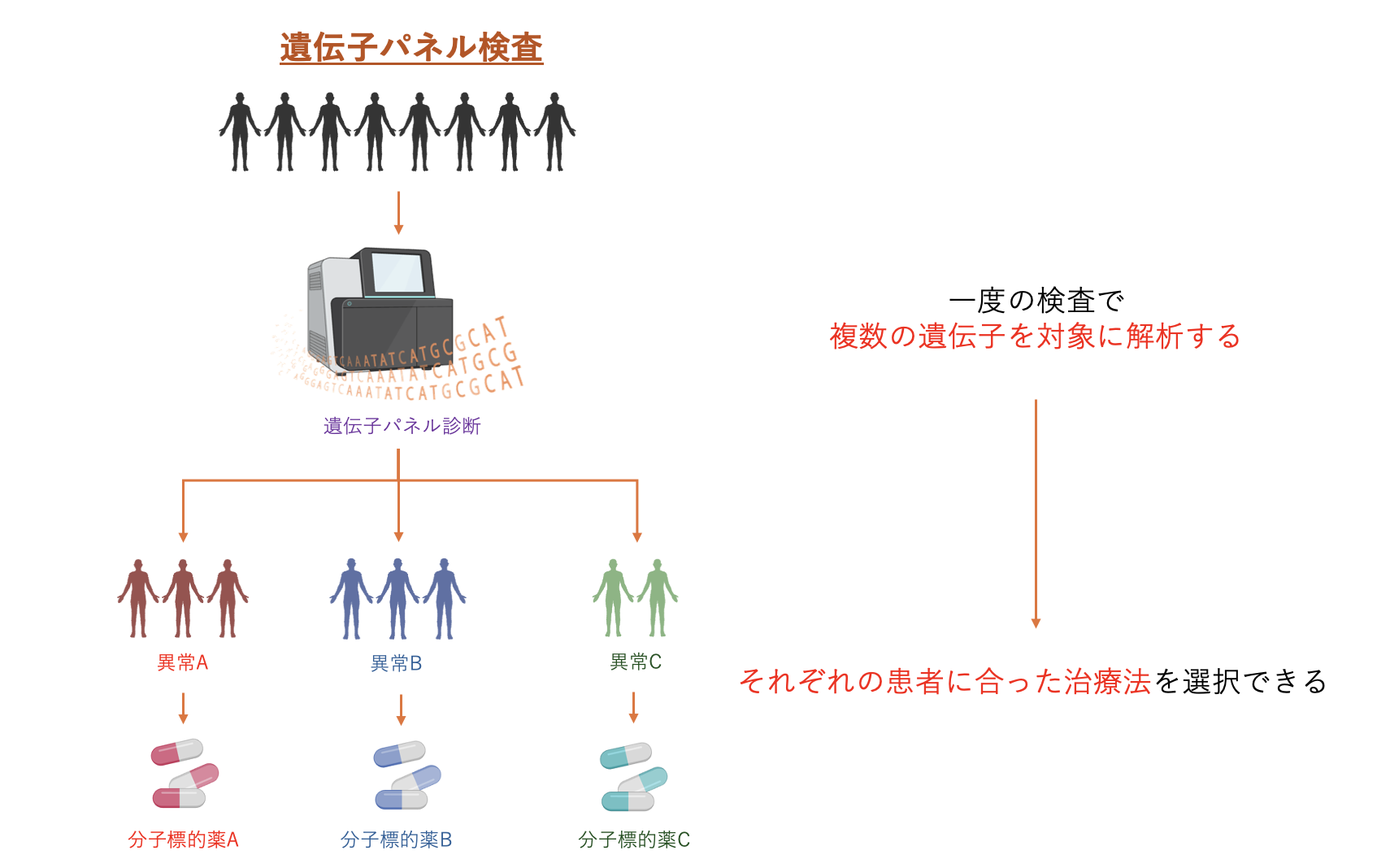
しかし、遺伝子パネル検査において問題なのが、その実施時期です。現在のがん医療の流れでは、遺伝子パネル検査は薬物療法の後に行われることになっています。
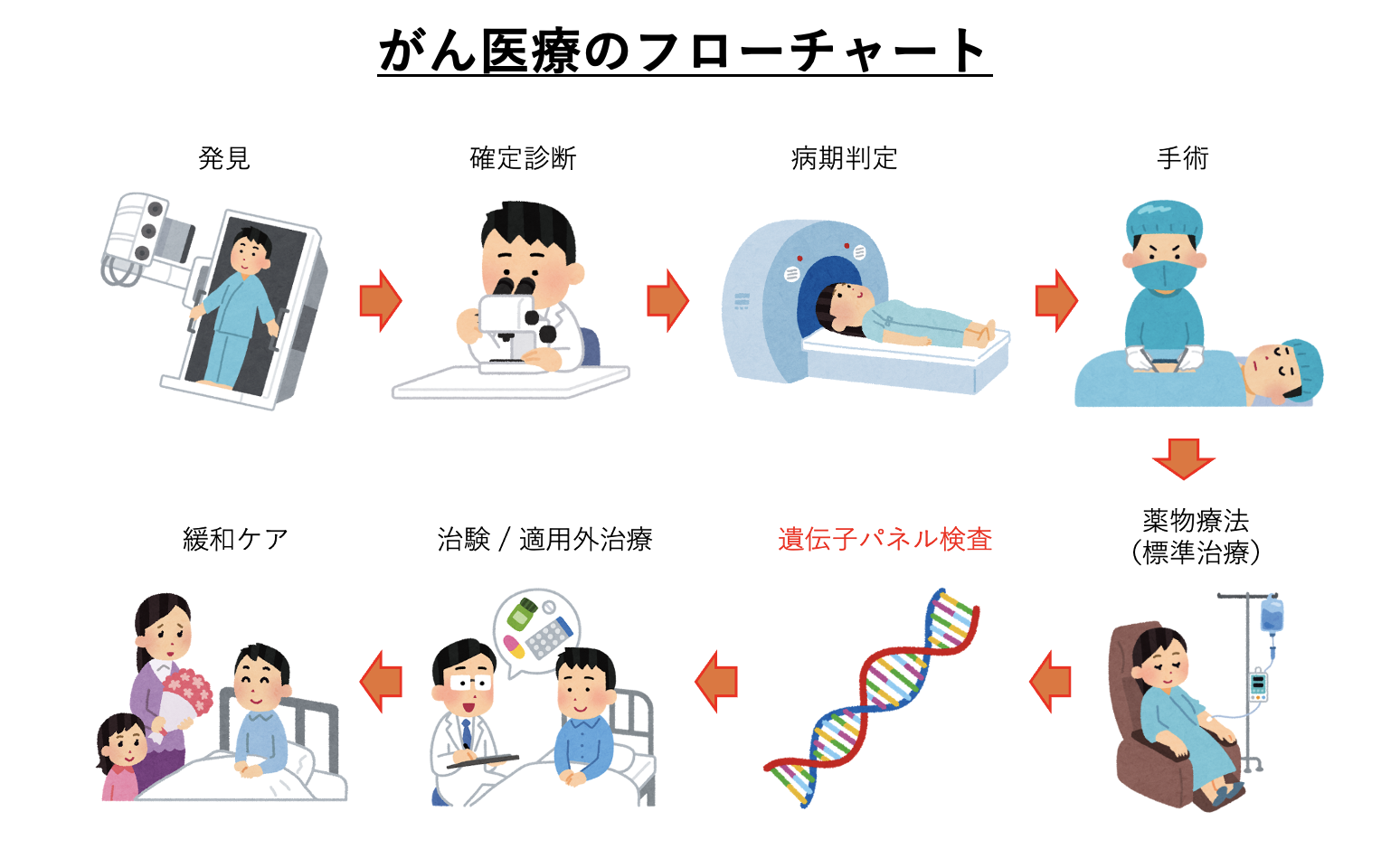
上図の通り、遺伝子パネル検査の実施時期は、手術や薬物療法などの標準治療を終えた後なのです。ですので、遺伝子パネル検査の対象となる患者は、既に治療を尽くした後でかつ治療の体力もなくなってきている方々であり、たとえ遺伝子パネル検査によって最適な治療が見つかったとしても、それはすでに行っているもしくはそれを行うだけの体力がないという状態の人が多いのです。
実際に、遺伝子パネル検査で提示された治療薬があるのにも関わらず、治療に到達できなかった患者の割合は、遺伝子パネル検査を受けた患者の35%にのぼります。よって、体力的に治療を行える段階で遺伝子パネル検査を行う必要があるのです。

参照:第4回がんゲノム医療中核拠点病院等の指定に関する検討会
遺伝子パネル検査の実施時期はなぜ遅いのか
では、なぜ遺伝子パネル検査の実施時期はこんなにも遅いのでしょうか。それは、遺伝子パネル検査が高額な検査であることに起因すると思われます。現在の遺伝子パネル検査の一人当たりの費用は56万円であり、その7割を保険が負担しなくてはなりません。これを全てのがん患者に実施することは、保険財政に大きな負担をかけるため難しいとされています。したがって、遺伝子パネル検査をがん治療のフローの終盤に配置することで、標準治療が終了したあとでもまだ治療する体力が残っている一部の患者だけを対象に遺伝子パネル検査を実施しているというわけです。これは、日本の国民皆保険制度が足かせとなった結果と言えるかもしれません。
病理診断の段階で遺伝子検査を行うための現在の妥協策
そうはいっても、がんの病理診断の段階で遺伝子検査をすることは治療の方針を決めるにおいてとても重要です。そこで各医療機関では、薬事承認されたコンパニオン診断薬や医療機関独自の遺伝子検査を利用しています。
コンパニオン診断薬とは、ある治療薬が効果があるのかを遺伝子レベルで調べる検査です。コンパニオン診断と治療薬は1:1で対応しており、検査で陽性となれば対応する治療薬によって治療することが有効だとわかります。しかしながら、複数のコンパニオン診断を用いても陽性が検出されない場合は、治療方針を決定するのが難しくなります。一度の検査で複数の遺伝子異常について調べることのできる遺伝子パネル検査の方が優れていると言えます。
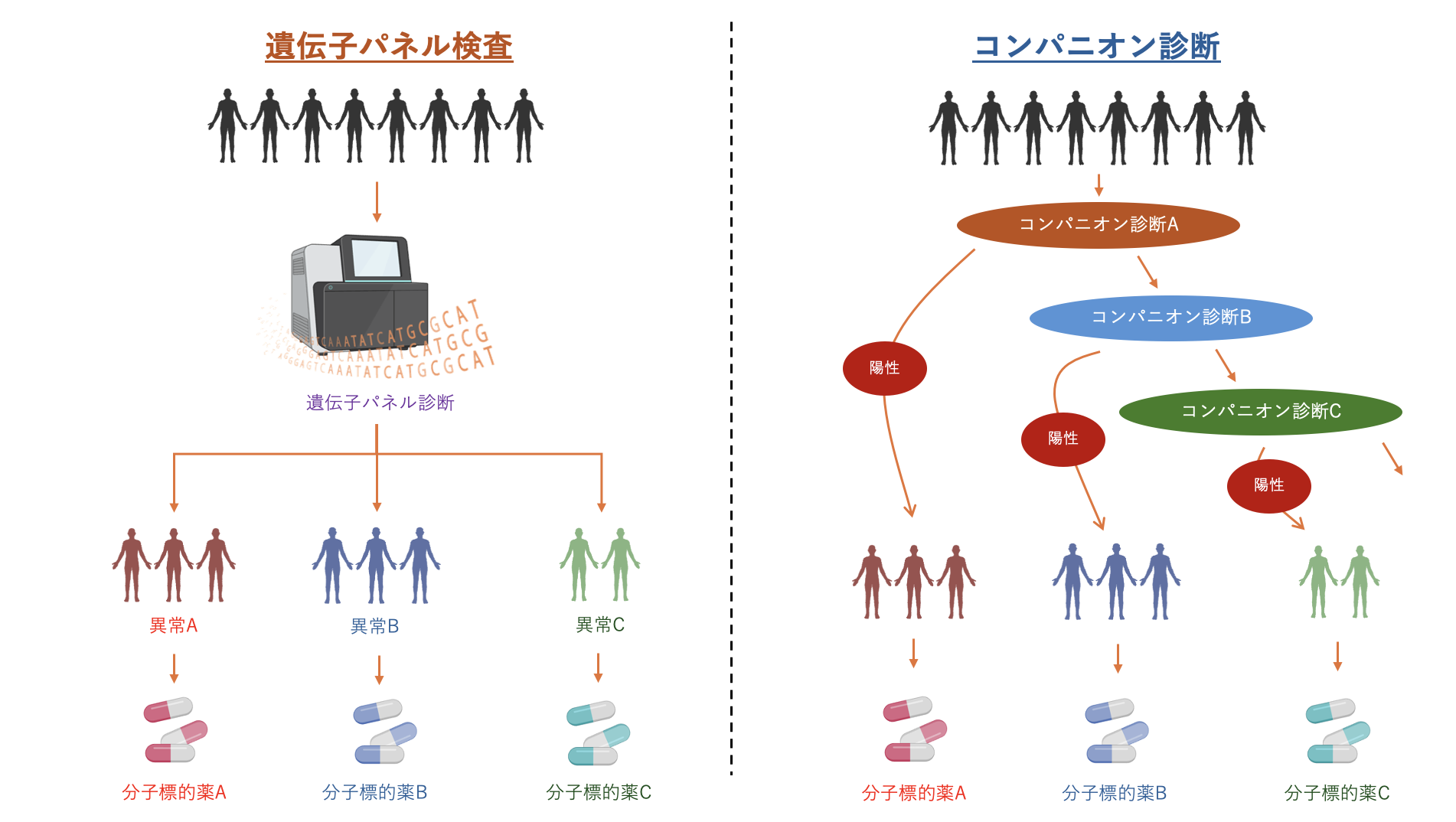
また、独自の遺伝子検査を実施している医療機関もあります。この場合は、遺伝子パネル検査同様に複数の遺伝子について網羅的に調べることができます。しかし、慶應義塾大学病院をはじめ一部の医療機関はこういった遺伝子検査を研究費によってカバーしています。このような医療機関側の努力により、病理診断の段階で遺伝子検査を行うことが可能になっているわけですが、これは本質的な解決策ではありません。やはり、すべての医療機関で遺伝子パネル検査を病理診断の段階で行えるようにするべきです。
遺伝子パネル検査を自由診療として実施する動き
現状、遺伝子パネル検査は病理診断の段階で行えておらず、コンパニオン診断や研究としての遺伝子検査といった妥協策が採られていると説明してきました。このことから、遺伝子パネル検査を病理診断の段階で行うべきだということがわかると思います。
しかし、遺伝子パネル検査を全てのがん患者に対して保険診療で行うことは保険財政に大きな負担をかけるが故に難しいとされています。そこで、遺伝子パネル検査を自由診療として実施する動きが見られ始めました。その動きとは、内閣府が2024年5月23日に発表した、保険診療と自由診療の組み合わせを認める「保険外併用療養費制度」の対象拡大の検討です。現在の制度では、先進医療などの一部の自由診療のみが保険診療との併用を認められていますが、その対象が発表通りに拡大されれば、遺伝子パネル検査を自由診療として、病理診断の段階で受けられるようになります。
まとめ
がんの個別化医療の検査における問題点は「遺伝子パネル検査の実施時期」でした。つまり、治療の方針決定のために治療開始前に行うべき遺伝子パネル検査を、標準治療を終えた患者にしか行っていないという問題があるということでした。
現在は、厚生労働省が検討を開始した「遺伝子パネル検査を自由診療として実施する」という妥協案によって、がん検査に関する問題点「遺伝子パネル検査の実施時期」は少しずつ解決の方向に向かっています。
遺伝子パネル検査を病理診断の段階で行えるようになることはとても良いことですが、保険診療として実施できるようになってほしいところです。
<慶應義塾大学 がんゲノム医療センター>
ホームページ:https://genomics-unit.pro/







































![[がん治療の現状と課題]放射線治療の課題、秋元先生の取り組み #03](https://doctor-journal.com/wp-content/uploads/2024/02/06e0d7d2282c5b5f17ff718a92ca8b70-80x80.png)
![[がん治療の現状と課題]患者の懸念、医療制度の課題 #02](https://doctor-journal.com/wp-content/uploads/2024/01/f921745e9e011d0f14238fc3803310b9-80x80.png)



![[がん治療の現状と課題]日本最大のがん治療センターから #01](https://doctor-journal.com/wp-content/uploads/2023/12/44cbbfe318163c500ed08498f8d602c8-80x80.png)
森口敦 ドクタージャーナル東大生チーム・コーチ兼メンター