多くの人が知らない不妊の真実と、杉山産婦人科が目指す不妊対策
2020.06.05
全3回に分けてまとめた杉山力一氏のインタビューも今回が最後です。この記事では、国内有数の不妊クリニックを経営する杉山力一氏が考える不妊治療の現状と今後について扱っています。なお、杉山力一氏のこれまでの歩みや杉山産婦人科について伺った過去2回の記事もあるので、まだ読んでいないという方はぜひ第1回からお読みいただけると幸いです。
第1回:【杉山力一】男性産婦人科医として不妊治療で活躍する2代目院長
第2回:国内屈指の生殖医療科を実現した杉山産婦人科グループ
産めるときに産まないと産めなくなる

今後は、杉山産婦人科丸の内・新宿で開設している不妊ドックに力を入れていきたいと思っています。力を入れるというのは不妊治療そのものに対してだけではありません。「不妊対策」にも注力したいと考え、杉山産婦人科では啓発活動も含めた不妊検診を行っています。
前の記事でも述べた通り、不妊治療にも限界があります。日本の現状では、不妊治療を受けても妊娠できる女性は半数程度しかいないのです。だからこそ、そもそも不妊状態にならないための「不妊対策」が必要だと考えています。
一番の不妊対策とは、産めるときに産まないと産めなくなるということを若いうちから知ることです。杉山産婦人科の使命はそれを啓発していくことだと思っています。
驚くべきことに、女性は年齢が上がると妊娠しづらくなるということが、多くの場合正しい意味で知られていません。実は一生のうちに排卵できる卵子の数は生まれながらに決まっています。たとえ不妊治療をしたとしても増えることはありません。女性はもともと約200万個の卵子を持っていますが、加齢とともに減少。さらには古くなっていきます。不妊治療の技術がどんなに進んでも、遺伝子が老化したら無理なものは無理なのです。
日本は体外受精の実施数が世界で一番多い国だということをご存知でしょうか?
日本だけで年間約45万件も体外受精が行われています。これほどまでに多い理由は、施術年齢が高いために同じ女性が何度も繰り返し行う傾向にあるからです。しかし海外では施術年齢が若く、一人あたり通常は1回か2回しか行いません。だから日本では不妊クリニックが乱立に近い状態になっているのかもしれないですね。
数年前から、AMH検査という「卵巣年齢を計る検査」が行えるようになりました。これは卵巣年齢が5歳刻みである程度わかる血液検査です。たとえば、20歳でAMH検査を受けて卵巣年齢が30歳と出たら、20代で結婚しないと妊娠が難しくなります。それを知らずに35歳で結婚したとすると、もう体外受精でも妊娠は非常に難しくなってしまうのです。
正しい知識を広め、AMH検査を若いうちから受けてもらうことこそが、不妊対策への近道だと考えています。
※AMH検査とは、残っている卵子量を調べるための血液検査で、卵巣予備能検査ともいわれる。AMH(アンチミューラリアンホルモン)は、抗ミューラー管ホルモンとも呼ばれる女性ホルモンの一種で、卵巣の中にある卵胞(発育卵胞、前胞状卵胞)から分泌されるホルモンのこと。AMH値が高いとこれから育つ卵胞が卵巣内にまだたくさんある状態で、値が低いと卵胞が少なくなってきている状態を指す。今後排卵できる期間が長いか短いかを予想するもので、年齢が上がるほど排卵できる期間が短くなり、卵巣機能の予備能を判断するひとつの目安となる。
不妊治療はいつからすべきか
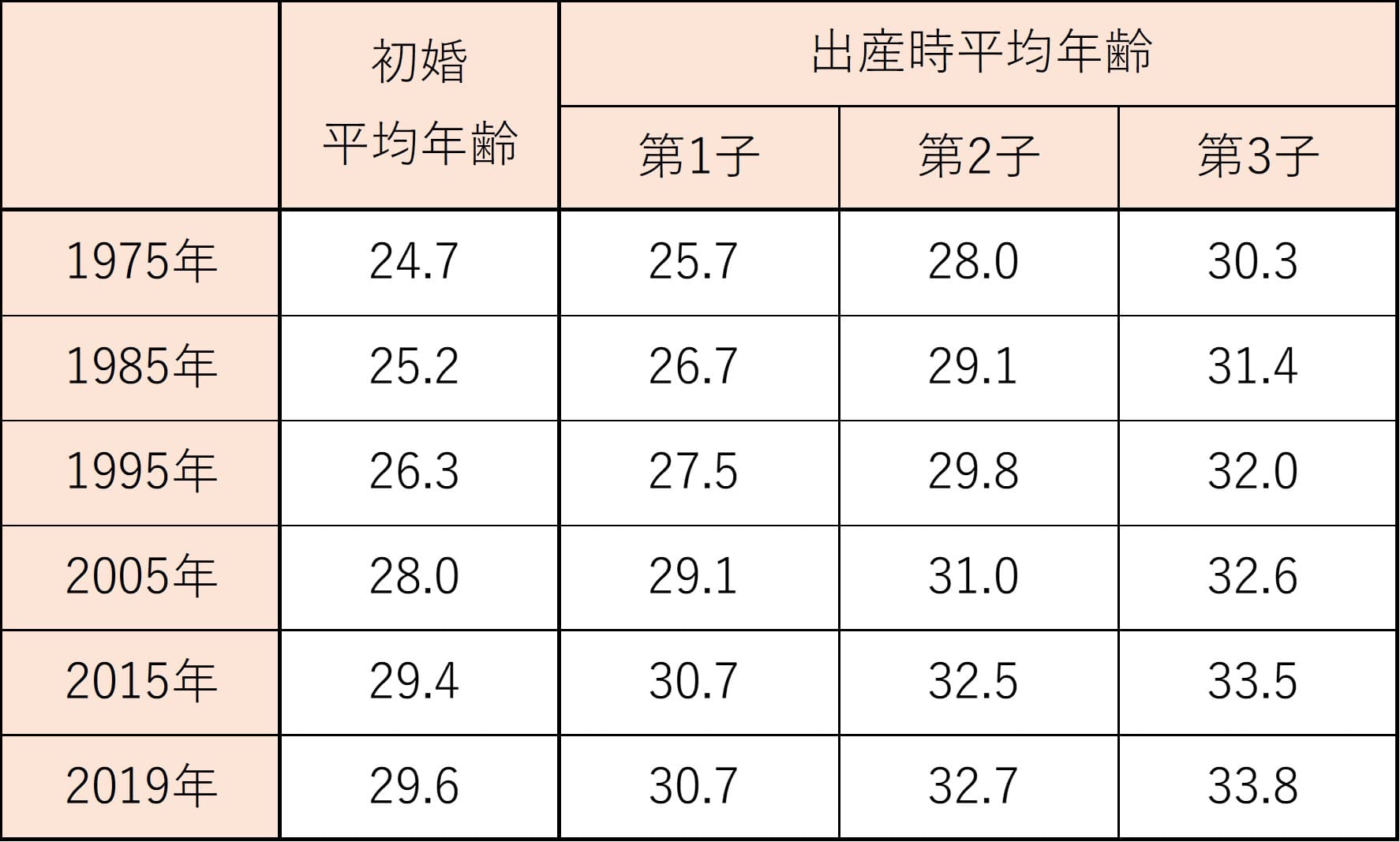
晩婚化とともに、高齢出産が増えているのが今の現実です。いまや第1子出産時の平均年齢は30歳を超えています。これは世間で思われている以上に大変深刻な問題です。
実は体外受精などの不妊治療を受けている患者さんで、精子が少ない、卵管が詰まっているというような何かしらの問題があって治療を受けている人は全体の約10%。
一方、60%~70%の患者さんの不妊理由は年齢です。年齢が高いということは卵子の数が少なく、そして古くなっているということ。不妊治療をしても授からなかったというケースの多くは、妊活や不妊治療に取り組み始めた年齢が遅かった人なのです。こういった方々は病気が理由ではないので、もっと若かったら産めたという女性ばかり。
だからこそ、不妊治療はできるだけ早くから始める必要があります。たとえ結婚していなかったとしても、子供を望むのであれば20代のうちから不妊検診を受け、自身が妊娠できる確率を知っておくべきです。
海外では、40歳以上は体外受精を禁止している国や、35歳までしか保険が効かない国もあります。加齢による不妊は病気ではないうえ、35歳以上では体外受精の成功率が極めて低くなるので治療の意味を認めていないからです。
日本では2022年4月から体外受精に保険適用の年齢制限がかけられることになりました(治療開始時に女性が43歳未満であること)。厚生労働省がこのようなメッセージを発信することで、出生率の低下も是正できるはずです。不妊の女性を減らすことは、待機児童を減らすなどの対処療法以上に根本的な課題ではないでしょうか。日本の国家戦略として積極的に取り組むべきだと思います。
こうして世の中が変わっていけば、不妊治療は本当に必要な人たちだけの治療に集約されていき、結果として不妊クリニックも淘汰されていくでしょう。私はそれで良いと思います。
年齢と不妊治療を考える
このように、不妊に関する正しい知識を身につけ、まだ年齢が若いうちに妊娠・出産のライフプランを設計してもらうことが、不妊対策には何より重要です。
高齢出産はリスクが大きいということについてはよく知られています。ですが、まだまだ大丈夫と思われがちな30代でも妊娠する確率が年齢によって変わること、そして卵巣年齢には個人差があることもまた事実。このことを10代、20代のうちから知っていてほしいのです。知らないから出産を先延ばしにしてしまい、いざ産みたいと思った時には妊娠しにくい体になっている女性が多くいます。
将来の自分の各年齢における妊娠の確率がある程度わかれば、若いうちの妊娠・出産を考えるでしょうし、若くして子供を産めばもう一人欲しくなることもあるでしょう。そこには正の相関があると思います。少子化対策としても有効なはずです。
今の時代は30歳ぐらいでも出産経験のない女性が多く、それが普通です。子供を望まないのであればそれでも良いでしょう。しかし、子供を欲しいと思うなら、手遅れになる前に行動を起こさなければなりません。不妊治療をしても授からなかったと嘆くことになっては遅いのです。先ほど述べた通り、不妊治療にも限界があります。
この事実を知るだけでも不妊の方は激減するでしょう。逆にここを変えていかないと、これから不妊の女性はますます増えていくと思われます。ですから私としては、特に若い方に向けての啓発活動を中心として不妊ドックに力を入れたいと考えています。
医者の原点・産婦人科医の手で未来に変化を

とはいえ、若い方で不妊検診に来られる方はまだ少ないのが現実。実際には40代の方が大半を占めており、現実を知ってショックを受けられることが多いです。また、AMH検査を不妊治療の一環で行っている不妊クリニックが多く、AMH検査だけを単体で受け付けている不妊クリニックはほとんどありません。AMH検査だけを誰でも受けられるのは、杉山産婦人科の不妊ドックだけではないでしょうか。
また、医師の原点は人間の出生に携わる産婦人科医にあると私は思っています。人はまず誕生することから始まり、その後の病気、老人医療や介護と続いてゆくからです。その集約が産婦人科医にあると言っても過言ではありません。若い人にはぜひ産婦人科医を目指してほしいです。
妊婦さんはいろいろな疾患を持っていることもあり、産婦人科医には全身の疾患を診る能力が求められます。ですから、有能な医師にこそ産婦人科医を目指してもらえたら嬉しいです。そして、一緒に不妊治療の在り方を変えていけたらと思います。
また、ここまでで想像できる通り、不妊対策には働く女性が置かれている職場環境や、若くして出産できる社会環境作りなど別次元の課題もあります。医療分野に限らず日本における少子化対策の一環としても社会全体で取り組んでいくべき重要なテーマではないでしょうか。
その中心を担うのが産婦人科医であり、より良い社会へと導いていくことが私たちの役割だと考えています。社会全体を巻き込み、未来を変えていけるだけの力が産婦人科医にはあるはずです。それを信じ、これからも杉山産婦人科は目の前の一人ひとりに対して真摯に向き合っていきます。



































